Faire un bilan NeuroPsychologique sur une plainte cognitive consécutive à la COVID-19 : mode d’emploi
Des symptomatologies neurologiques et cognitives de la COVID-19 sont rapportées dans de nombreuses publications. Les plaintes concernent essentiellement le système attentionnel / exécutif et mnésique. Faut-il faire un bilan et si oui, que faut-il rechercher ? Nous ne parlerons ici que des troubles liés à des atteintes modérées liées à la COVID-19 et non des troubles neurologiques liés à d’autres atteintes consécutives, concomitantes ou pré-existantes (hypoxie sévère, AVC, etc.).

Faut-il faire un bilan ?
Oui s’il y a une demande médicale, une plainte persistante, une crainte d’une atteinte neurologique ; des co-morbidités qui fragilisent les fonctions cognitives… Dans ce cas, une première évaluation rapide, à court terme, peut être pertinente afin d’obtenir une première idée du fonctionnement cognitif en phase post-aigüe (dès 2 ou 3 semaines après l’infection ; Zhou et al., 2020). Cette évaluation permettra ensuite de pouvoir évaluer l’évolution du patient au fur et à mesure du temps et de vérifier quels domaines restent sensibilisés.
Que dit la littérature scientifique sur le sujet ?
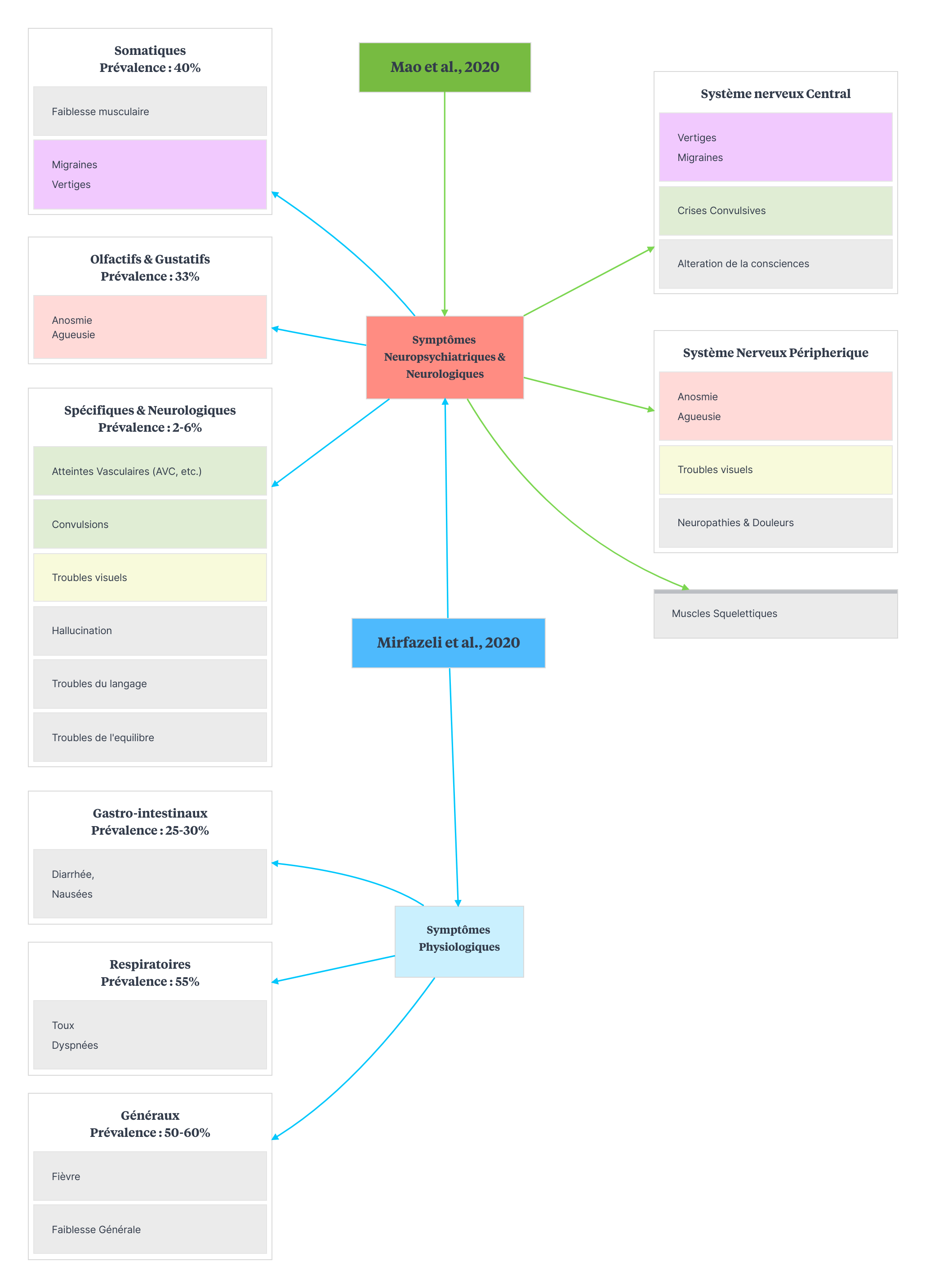
De plus en plus de complications neurologiques centrales et psychiatriques de la COVID-19 sont rapportées dans de nombreuses publications scientifiques (Romagnolo et al., 2020 ; Taquet et al., 2021 ; Xu et al., 2020), généralement en association avec des dysfonctionnements cognitifs. Mirfazeli et al. (2020) reprennent dans en ce sens l’ensemble des manifestations symptomatologiques suite à une infection à la COVID-19. Les auteurs mettent en évidence 3 groupes de symptômes neuropsychiatriques et 3 groupes de symptômes physiologiques (Figure 1). Sur la partie neurologique spécifique, Mao et al. 2020 distingue les symptômes selon leur atteinte centrale (Convulsions, migraines, vertiges, etc.), périphérique (anosmie, agueusie, troubles visuels, neuropathies), ou musculaire (Figure 1). Les manifestations cérébrales plus graves, comme les encéphalopathies, les méningites, les Accidents Vasculaires Cérébraux et même les démences pour lesquelles on retrouve une augmentation des risques suite à la COVID-19 (Helms et al. 2020 ; Moriguchi et al., 2020 ; Oxley et al., 2020 ; Reichard et al., 2020; Taquet et al., 2021) n’intègrent toutefois pas systématiquement ces classifications.
Sur le plan psychiatrique en particulier, l’étude de Taquet et al. (2021) sur une cohorte de 236 279 patients diagnostiqués positifs au COVID-19 et comparés à deux cohortes contrôles de patients ayant présentés une atteinte respiratoire va dans le sens d’une augmentation des risques de troubles psychotiques dans la cohorte COVID-19 à 6 mois. Les auteurs suggèrent que ces séquelles psychiatriques et ces atteintes neurologiques perdureraient bien au-delà de 6 mois (Taquet et al., 2021), et ne se limiteraient pas aux patients ayant été hospitalisés. Plusieurs mécanismes pourraient expliquer ces observations, notamment au niveau neurologique. En ce sens, une étude récente (Song et al., 2020) montre l’infection neuronale directe par la COVID-19.
Sur le plan cognitif, les complications post-COVID-19 sont à ce jour encore mal connues. En phase post-aigue, entre 2 et 3 semaines après l’infection au COVID-19, Zhou et al. (2020) mettent en évidence une altération de l’attention soutenue via l’évaluation de 29 patients de 30 à 64 ans, appariés à un groupe contrôle. Le TMT, les Codes, les empans et le CPT-II sont proposés de manière digitale aux deux groupes. Dans cette étude, seul le CPT-II apparait suffisamment sensible pour mettre en évidence une différence significative entre ces groupes. En particulier, les auteurs mettent en évidence une réduction du nombre de bonnes réponses et une augmentation du nombre d’erreurs aux 2ème et 3ème parties de l’épreuve, mais un temps de réponse plus court à la 1ère et 2ème partie du CPT-II pour les patients. L’augmentation du TR serait par ailleurs directement lié au degré de la réaction inflammatoire (mesurée à l’aide de la concentration en protéine C-réactive dans le sang) (Zhou et al., 2020). Cette réaction inflammatoire générale à également été décrite dans d’autres affections comme la poliomyélite, la grippe, dans certaines infections (CMV, EBV, neuro-VIH,…) et mises en cause dans le spectre du syndrome de fatigue chronique, etc..
Plus largement, des difficultés exécutives et attentionnelles se retrouveraient chez 36% des patients (Helms et al., 2020 ; Ardila & Lahira, 2020), y compris après guérison de la COVID-19 (Almeria et al., 2020 ; Song et al., 2020 ; Woo et al., 2020), en plus d’altérations mnésiques. En effet, l’hippocampe, structure sous-corticale cruciale dans le fonctionnement mnésique semble aussi être vulnérable au COVID-19 (Ritchie et al., 2020). Guedj et al., (2021) parlent d’hypo-métabolisme affectant le bulbe olfactif, régions limbiques, tronc cérébral et le cervelet.
A plus long terme, une méta-analyse récente corrèle les manifestations cliniques actuelles avec d’éventuelles conséquences neurologiques futures (Mahalakshmi et al. 2020), alertant ainsi le corps médical sur les conséquences potentielles du COVID-19. Miners et al. (2020) rappellent notamment ce lien entre les affections neurologiques observées dans la COVID-19, et particulièrement des accidents vasculaires ischémiques et hémorragiques, et les conséquences cognitives que cela peut entrainer, notamment du fait de la vulnérabilité des réseaux de substances blanches. Les réseaux de substances blanche apparaissent en effet jouer un rôle crucial dans le fonctionnement cognitif, et notamment dans la question de la vitesse de traitement de l’information (Miners et al., 2020). Les régions frontales en particulier combineraient une double vulnérabilité dans le cas de la COVID-19 (Miners et al., 2020) et expliqueraient la recrudescence des profils sous-corticaux frontaux dans cette pathologie.
L’impact des atteintes neuro-virales sur la vitesse de traitement via un trouble sous cortico frontal était déjà connues auparavant (Stankoff et al., 2001). En effet, le ralentissement de la vitesse de traitement de l’information est un des symptômes caractéristiques des profils sous-cortico-frontaux qui sont les plus fréquemment associés aux atteintes neuro-virales telles que la COVID-19 ou le neuro-VIH. Qu’il soit lié au tropisme cérébral du virus, à la réponse inflammatoire locale qu’il suscite ou à un mélange des deux, le ralentissement idéo-moteur est un symptôme très fréquent et précoce au cours de ces atteintes sous-cortico-frontales. Par son impact sur le traitement de l’information, il joue un rôle prééminent dans les difficultés rencontrées par les patients dans leur vie quotidienne. Il est lié à l’atteinte neuropathologique et constitue donc un excellent marqueur des déficits sous-corticaux (Suarez et al.,2001). C’est également l’un des symptômes les plus sensibles aux ajustements thérapeutiques.
Les effets cognitifs du COVID doivent également être appréhendés sous le versant du fonctionnement psychiatrique et émotionnel plus général (dépression, anxiété, troubles du sommeil, état de stress post-traumatique, etc.).
Les conséquences de la crise sanitaire peuvent être observés même chez les personnes n’ayant pas été directement touchés par la COVID-19. En ce sens, Kocevska et al. (2020) alertent sur les effets de la crise sanitaire sur la qualité du sommeil en mettant en évidence un effet croisé entre la qualité du sommeil pré-COVID et post-COVID-19, le sens d’évolution du sommeil étant fonction de la qualité évaluée de celui-ci en amont (figure 2). Les affects négatifs et l’inquiétude en particulier seraient les meilleurs prédicteurs de la dégradation de la qualité du sommeil (Kocevska et al., 2020 ; Kossigan Kokou-Kpolou et al.,2020). La prise en compte du sommeil dans l’évaluation des conséquences de la COVID-19 apparait également cruciale du fait du lien entre le sommeil, les affections psychiatriques, et l’augmentation du risque d’apparitions de nouvelles pathologies (Kossigan Kokou-Kpolou et al.,2020). Moreno et al., (2020) complètent cette idée en rappelant que la crise sanitaire liée au COVID-19 est à l’origine d’une augmentation des symptômes anxio-depressifs, notamment de par l’augmentation des facteurs de stress psychosociaux.
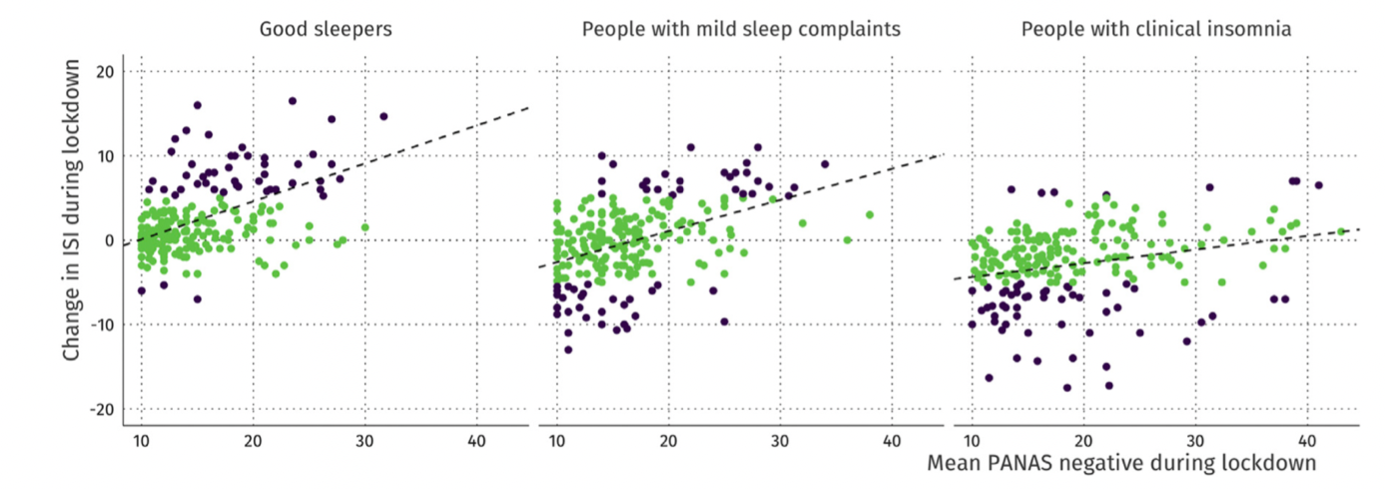
Figure 2: Évolution des scores au ISI pendant le confinement en fonction de la qualité du sommeil avant la crise du COVID-19 (Kocevska et al., 2020). Les points noirs correspondent aux évolutions significatives de la qualité du sommeil. On observe que les anciens « bon dormeurs » présentent une augmentation du score au ISI, tandis que les anciens « insomniaques » présentent une réduction des scores au ISI. Pour rappel, plus le score est élevé, plus cela indique un niveau d’insomnie importante.
Dans ces situations, le bilan doit s’attacher à interroger à la fois un éventuel impact émotionnel, l’impact de co-morbidités, et rechercher les éléments cognitifs habituellement rencontrés dans les atteintes sous-cortico-frontales. Et vu les hypothèses concernant le tronc cérébral et le système limbique, l’anamnèse devrait aussi rechercher une éventuelle modification de la vigilance et des variations de l’humeur.
NB : Dans les formes respiratoires graves ayant nécessité une prise en charge critique prolongée, les troubles neurocognitifs semblent être directement la conséquence de l’hypoxie et/ou des drogues utilisées pour franchir le cap difficile de la survie (Heureusement ces formes ne constituent qu’un relativement faible pourcentage des personnes infectées); dans ce cas le bilan va dépendre de la situation de chacun.
Que rechercher ?
L’étude de la neuropsychologie de la COVID-19 est récente et encore parcellaire. Les études semblent toutefois indiquer :
– Des atteintes sous-cortico-frontales mineures à modérées (les atteintes sévères vont se retrouver dans des cas particuliers d’atteintes neurologiques consécutives ou pré-existantes).
– Des troubles de l’humeur : Dépression, Anxiété, Troubles du sommeil, Syndrome de stress post traumatique (SSPT), colères
– De la fatigue, modification de la vigilance
Il serait donc pertinent d’explorer :
– L ’état psychologique
– La plainte cognitive
– Les difficultés en vie quotidienne
– Le ralentissement psychomoteur
– Les troubles attentionnels (Fonction d’alerte/vigilance et fonction d’orientation/attention sélective)
– Le contrôle exécutif avec flexibilité et contrôle inhibiteur
– La mémoire de travail
– Dans le cas d’anoxie, les troubles mnésiques en regardant la différence avec le rappel indicé. En effet, dans le cas des atteintes sous-cortico-frontales, une difficulté de rappel sans atteinte de l’encodage est attendue : le sujet est capable de récupérer l’information à l’aide d’un indice. En revanche, dans le cas d’une atteinte hippocampique (comme cela peut être le cas avec une anoxie prolongée), l’encodage est atteint et le rappel indicé ne permet donc pas la récupération de l’information.
Quels tests et questionnaires ?
En dehors de la recherche, la neuropsychologie clinique a pour objectif d’investiguer le profil cognitif individuel. Pour cela, l’utilisation d’épreuves à a fois sensibles, précises et suffisamment rapides pour éviter tout effet de fatigue est indispensable. La sensibilité ici implique de pouvoir caractériser des troubles modérés, voir mineurs, des sphères attentionnelles, exécutives, mnésiques et psychologiques (anxiété, dépression). Il apparait nécessaire de mesurer la vitesse psychomotrice qui est le meilleur indice de l’état neuropathologique, et si possible distinguer la mesure de la vitesse perceptivo-motrice de celle des fonctions attentionnelles/exécutives.
Conseils pour un bilan chez l’adulte
- Anxiété, dépression, sommeil :
– Questionnaire de Plainte cognitive (comme vous recherchez une plainte plutôt attentionnelle et de ralentissement, regardez plutôt du côté des questionnaires utilisés dans le VIH, comme celui-ci (la traduction est en annexe 1).
– Auto-questionnaire d’Anxiété-Dépression HADS (Hospital Anxiety and Depression Scale). Téléchargez le sur le site de l’HAS
– Sommeil : Indice de Sévérité de L’insomnie (ISI ; Morin, 1993 ; Bastien 2011) ou consultez le dossier de la HAS ici
- Mesure de la vitesse motrice
– Finger Tapping Test ou Grooved Pegboard Test (GPT) (voir International HIV Dementia Scale de Sackto et al. 2005).
– Séquence gestuelle de Luria (voir International HIV Dementia Scale de Sackto et al. 2005).
- Mémoire
Utilisez une liste assez longue pour avoir de sensibilité sur une plainte modérée et un test qui permette de différencier un trouble de l’encodage de difficultés d’évocation (avec le rappel indicé).
– Grober et Buschke (RL/RI 16)
– CVLT (California Verbal Learning Test)
- Attention/fonctions Exécutives :
o Épreuves papiers Crayon
– Trail Making Test et Stroop (mais ils ne sont pas très sensibles aux atteintes légères, il vaut mieux avoir aussi un Go/NoGo avec une mesure sur ordinateur plus fine, comme dans la TAP ou le MindPulse).
– Mémoire de travail : Empan digital direct et inversé
– D2R (à déconseiller pour les personnes avec dyslexie/dysorthographie, attention aux effets culturels…)
– Fluence Verbale (attention, l’âge ou le niveau socio-culturel influencent beaucoup les performances)
o Tests sur Informatique :
– La TAP, en particulier ces 3 sub-tests : TAP (Test of Alert Performance): alerte phasique.; TAP : (Go/NoGo) ; TAP: Attention divisée/double tâche.
– Le CPT-II : les épreuves d’attention soutenue apparaissent particulièrement sensibles aux atteintes liées au COVID-19.
– Le MindPulse ! (En plus vous pouvez le télécharger simplement et avez 3 passations offertes).
Exemple de Bilan :
Questionnaire de plainte cognitive (QPC)
HADS
Sommeil (Indice de Sévérité de L’insomnie (ISI ; Morin, 1993)
Finger Tapping Test
Stroop
Fluence verbale
MindPulse
Empan digital direct et inversé
CVLT
Pourquoi utiliser le MindPulse ?
Le MindPulse a été conçu pour détecter les atteintes sous-cortico-frontales modérées du VIH (une autre atteinte virale donnant des encéphalopathies) et le mécanisme des troubles cognitifs semble similaire à ceux de la COVID-19.
Le but était de créer un nouvel outil, beaucoup plus performant, permettant de dépister le ralentissement psychomoteur à un stade précoce et de pouvoir en extraire les parts perceptivo-motrices des parts liées à la vitesse exécutive et à la réaction à la difficulté dans un modèle des fonctions attentionnelles et exécutives répondant aux paradigmes récents (notamment le modèle de Posner) (Suarez et al. 2019).

C’est un outil qui est à la fois suffisamment long pour mesurer l’attention soutenue de manière fine et efficace, tout en restant suffisamment rapide pour ne pas entrainer un effet de fatigue trop important qui biaiserait les résultats attentionnels et exécutifs, surtout chez des patients déjà fatigables suite à la maladie. La mesure de la vitesse apparait également être un enjeux crucial dans la caractérisation de l’atteinte cognitive dans la COVID-19 et le MindPulse permet non seulement une mesure fine de la vitesse psychomotrice mais également de différencier la part perceptivo-motrice de la part exécutives. Un autre objectif était aussi de créer un outil qui ne soit pas lié à la culture des personnes (pour être aussi utilisable par les pays du Sud) et qui soit répétable afin de pouvoir effectuer le suivi de l’évolution des performances dès 3 semaines. Ce suivi est important dans le cadre de la COVID-19 pour laquelle l’évolution de l’atteinte cognitive est encore mal connue et pourrait notamment permettre une meilleure compréhension et prise en charge des patients.
Et en tant que cliniciens vous pouvez télécharger le MindPulse et avez droit à minimum 3 essais offerts sans aucune obligation donc ça vaut le coup d’essayer ! RDV ici 😊
Cerise sur le gâteau, le MindPulse est faisable à distance, lors d’une téléconsultation par exemple, donc vous pourrez suivre l’évolution cognitive de vos patients !

Sandra SUAREZ
Article rédigé par
Dr Sandra Suarez (PhD) Dr Neurosciences Psychologue-Neuropsychologue

Charlotte Mennetrey
Article rédigé par
Dr Charlotte Mennetrey Dr en psychologie, psychologue spécialisée en Neuropsychologie.